Akuttmedisin: AHLR kompendium
AVANSERT HJERTE-LUNGEREDNING (AHLR) KOMPENDIUM
Revidert mars 2017
Copyright
Overlege, Prof J-K Heltne, Akuttmed.avd/KSK, Helse-Bergen og Universitetet i Bergen, jkhe@helse-bergen.no
Overlege Eirik Alnes Buanes, Intensivmed. Seksjon/KSK Helse-Bergen HF, eabu@helse-bergen.no
Gjengitt med tillatelse av Jon-Kenneth Heltne til bruk for folk med noe forkunnskap.
Innhold:
- Introduksjon
- AHLR - Status quo
- Hva forårsaker hjertestans?
- Konstatere hjertestans. Varsling.
- Prioriteringslisten
- Behandlingsalgoritmen
- Etter gjenoppliving
- Vedlegg og referanser
1. Introduksjon
Dette kompendiet i avansert hjerte-lungeredning (AHLR) er laget av Akuttmedisinsk avd, KSK, Helse Bergen. Innholdet er basert på vår oppfattelse av norske og europeiske retningslinjer fra 2015 og på Akuttmedisinsk avd. interne AHLR-opplæring. Dersom du skal delta på AHLR-kurs, er det forventet at du har lest dette kompendiet først. For de som ønsker å fordype seg ytterligere i AHLR, anbefales et av NRR sine AHLR kurs.
Det er ønskelig at alle kan basal hjerte-lungeredning (BHLR), som er gjenoppliving uten hjelpemidler (annet enn ansiktsduk eller Pocketmaske), og i tillegg kan benytte hjertestarter (= defibrillator). Vi bygger på BHLR i dette kompendiet.
Avansert hjerte-lungeredning (AHLR) innebærer i tillegg avansert håndtering av luftveiene og medikamenter.
2. AHLR - Status quo
• Det er ca. 4000 hjertestans årlig i Norge, 2/3 av disse skjer utenfor sykehus.
• Overlevelse etter hjertestans er 2-20 % (stort sprik i dette tallet fordi det avhenger av hvilke typer hjertestans som inkluderes i datainnsamlingen og oppfølgingen etterpå).
• Inntil 3 ganger så mange overlever med god kvalitet på HLR, men færre enn 50 % gjør god og akseptabel HLR!
Myte om plutselig hjertestans: ”- Plutselig hjertestans rammer bare eldre mennesker.
De får et kortvarig og pleietrengende liv!”
MEN:
- Gjennomsnittsalderen er ca. 63 år.
- 3/4 av de som overlever oppnår samme funksjon som før hjertestansen.
- De som skrives ut av sykehuset, lever nesten like lenge som sammenlignbare pasienter.
Gjeldende europeiske retningslinjer ble revidert i 2015. Endringene denne gang hadde fokus på å forenkle retningslinjene og ytterligere satse på faktorer som betyr noe for overlevelsen.
Vår viktigste utfordring er å sikre at de riktige tiltakene blir gjort i riktig rekkefølge.
Tre faktorer som vi vet øker overlevelsen:
- rask oppstart og god kvalitet på HLR
- tidlig defibrillering
- god behandling etter at hjertet har startet (post-resusciteringsbehandling)
Innen traumebehandling har ABC satt seg som en god huskeregel. Vi ønsker at du sitter igjen med en prioriteringsliste for AHLR:
- KOMPRESJONER
- DEFIBRILLERING
- LUFTVEISHÅNDTERING
- MEDIKAMENTER
Punktene blir diskutert mer i detalj under kapittel 5 Behandling.
3. Hva forårsaker hjertestans?
Ca. 80 % av all hjertestans skyldes sykdom i selve hjertet (kardial årsak). Etter et hjerteinfarkt er det høy risiko for å få ledningsforstyrrelser som ventrikkeltachycardi (VT) eller ventrikkelflimmer (VF). VT og VF vil i de aller fleste tilfellene kreve et støt med en defibrillator for å kunne gå over til en pulsgivende rytme (ROSC = Return of spontaneous circulation). Hjertet kan også få slike fatale elektriske ledningsforstyrrelser uten hjerteinfarkt.
Ventrikkeltakykardi (VT) er en regelmessig r y t m e forstyrrelse, men dersom den er rask nok (vanligvis over 180/min), vil den føre til bevisstløshet og tap av puls fordi hjertet ikke klarer å arbeide effektivt.
Ventrikkelflimmer (VF) kan beskrives som et elektrisk kaos. Det er en svært energikrevende prosess. De første minuttene er mange elektriske hjerteceller aktive, det vil si store utslag i elektrokardiogrammet (EKG) og en ”grov flimmer”. Etter hvert når hjertecellene ikke får nok næring, blir utslagene mindre – ”fin flimmer”.
Ventrikkelflimmer gir ukoordinerte sammentrekninger i hjertemuskelen (hjertet ”flimrer”), gir dermed ikke sirkulasjon og medfører umiddelbar bevisstløshet.
Asystole (AS) kalles det når hjertet står helt stille og det ikke går elektriske impulser i hjertet. EKG er helt flatt. Når dette er initialrytme, må du huske å sjekke at defibrillatoren er i orden.
Pulsløs elektrisk aktivitet (PEA). Elektriske impulser kan avleses i EKG, men det er ingen følbar puls (ingen eller dårlig pumpefunksjon). Kurven som registreres kan ligne kurven ved pulsgivende rytme. Det er derfor kun du som kan avgjøre om det er en PEA eller en pulsgivende rytme. Dette gjør du ved å kjenne etter puls.
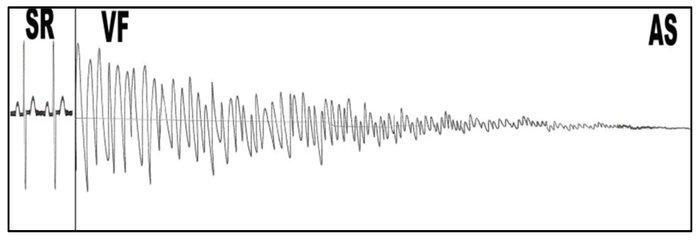
Figur 1. SR-VF-AS. Bildet viser et mulig forløp ved ubehandlet hjertestans. Fra en initial organisert rytme, oppstår det en grov VF. Etter hvert vil flimmeren bli stadig finere og gå over i en asystole.
I de første minuttene etter en hjertestans vil hjertet fylles opp av blod. Dette skjer fordi det fortsatt er litt trykk i venene og blodet presses tilbake til et hjerte uten evne til å pumpe unna. Dette gjør at hjertet vokser og det er lite mottakelig for defibrillering. Hjertekompresjoner er derfor både ”kjøp av tid” til en defibrillator kommer og en forberedelse av hjertet (tømmes for blod) slik at det er mer mottakelig for sjokk.
Ca 20 % av alle hjertestanser skyldes ikke hjertesykdom (ikke-kardial årsak).
Huskeregelen her er de fire H’er og de fire T’er:
- Hypoksi. For lite oksygen tilbys blodet fra lungene. Ved blokkering av luftveiene (f.eks kvelning, fremmedlegeme, drukning), CO-forgiftning eller astma/KOLS, fører oksygenmangelen etterhvert til hjertestans.
- Hypovolemi. Ikke nok blodvolum å pumpe på og dermed manglende oksygentransport. Stor indre eller ytre blødning kan føre til sirkulasjonssvikt og sirkulasjonsstans.
- Hypo/hyperkalemi. Store kaliumendringer i blodet forstyrrer den elektriske ledningen i hjertet. Langvarig brekninger/diaré eller bruk av vanndrivende medikamenter kan gi for lav kalium. Ubehandlet nyresvikt er den vanligste årsaken til for høy kalium. Begge forstyrrelsene kan gi rytmeforstyrrelser og hjertestans.
- Hypotermi. Nedkjøling gjør at hjertet generelt er mer utsatt for rytmeforstyrrelser. Pasientene kan til å begynne med få en langsom puls og pust. Det kan være lett å overse tegn til liv. Nedkjøling før hjertestansen kan gi en bedre prognose. Alle pasienter med hjertestans på grunn av nedkjøling skal vurderes transportert til sykehus for oppvarming på hjerte-lungemaskin.
- Tamponade. Lekkasje av blod inn mellom hjertet og hinnen som omgir hjertet. Blodet presser sammen hjertet fra utsiden. Dette kan skyldes lekkasje fra hjertet (etter infarkt), eller via skarp eller stump vold mot hjertet (skudd/stikk/fall/bilulykker). Dette medfører en akutt pumpesvikt.
- Trykkpneumothorax. Luft mellom lunger og lungehinner (pneumo = luft, thorax = bryst). Dette kan skje ved at det går hull på lungene eller ved skudd-/stikkskader som går gjennom brystveggen. Lungen klapper da helt eller delvis sammen. Hvis det oppstår en ventilmekanisme som gjør at luften komme inn, men ikke ut, bygges det opp et stadig høyere trykk i brystet (trykkpneumothorax) og blodet kommer ikke tilbake til hjertet.
- Tromboemboli. En stor del av en blodpropp i en vene kan løsne og gå via hjertet og blokkere en av lungearteriene. Pasienten vil raskt kunne få sirkulasjonsstans som følge av endringen i trykkforholdene i hjertet.
- Toksiner. Forgiftninger kan påvirke sirkulasjonen, hjertet eller respirasjonen (f.eks hypoksi/respirasjonsstans etter overdose med heroin og tricykliske antidepressiva som kan gi blodtrykksfall, arrytmier eller respirasjonsstans).
4. Konstatere hjertestans. Varsling.
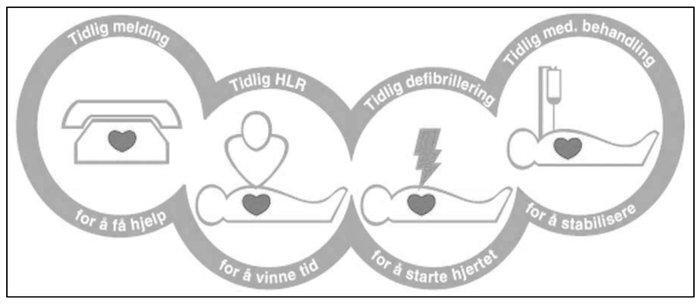
Figur 2. Kjeden som redder liv
Kjeden som redder liv:
Kjeden viser flere tiltak som alle må utføres tidligst mulig etter hjertestans. Sjansen for å overleve reduseres med 7 - 10 % for hvert minutt som går uten behandling.
- Tidlig melding. Tidlig forstått faresignal og alarm. De første timene etter et hjerteinfarkt er faren for hjertestans størst. Ved å kjenne igjen tegn på dette, vil varsling til 1-1-3 gjøre responstiden for akuttmedisinsk hjelp kortere.
- Tidlig basal hjerte-lungeredning. Tidlig oppstart av god HLR ved hjertestans øker sjansen for å overleve 2-3 ganger. Unngå alle unødige pauser i kompresjonene.
- Tidlig defibrillering. Forsinket defibrillering ved hjertestans reduserer sjansen for å overleve betydelig.
- Tidlig avansert behandling og god post-resusciteringsbehandling. Avanserte luftveistiltak og bruk av medikamenter under gjenoppliving har ikke vist økt overlevelse. Hold derfor fokus på effektiv HLR og tidlig defibrillering. God overvåkning og beredskap, samt diagnostikk og avansert behandling på sykehus øker overlevelsen.
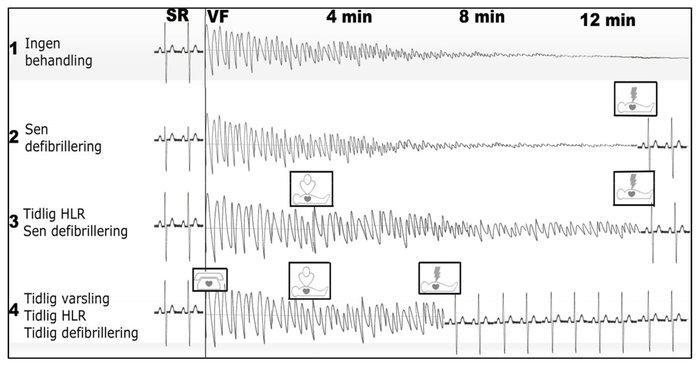
Figur 3. Effekten av en fungerende Chain of survival
Figur 3 illustrerer viktigheten av ”kjeden som redder liv” og viser tenkte eksempler på registreringer etter hjertestans. Den øverste linjen (1) viser hva som skjer dersom personen ikke får behandling i det hele tatt. Fra en normal sinusrytme, har pasienten først en grov VF, vi stadig finere VF til en AS. Den andre linjen (2) viser hva som skjer om vi forsøker å defibrillere en fin VF; svært liten sannsynlighet for suksess. Den tredje linjen (3) viser hva som skjer når man setter i gang tidlig med BHLR, men har en forsinket defibrillering. Da beholder man en grov VF lenger, men har fortsatt ganske lav sannsynlighet for suksess. På den siste kurven (4) ser man tidlig varsling, tidlig oppstart av BHLR og tidlig defibrillering. Her har man størst mulighet for å få hjertet i gang igjen.
5. Prioriteringslisten
1. KOMPRESJONER
Optimale kompresjoner kan gi inntil 25-30 % av normal sirkulasjon. Dette er et minimum av den sirkulasjonen som må til for at ikke hjernen og hjertet skal få varige skader. Det er derfor avgjørende for prognosen til pasienten at vi fokuserer på at kompresjonene gjøres korrekt. Det kreves minst 7-8 kompresjoner etter hverandre før du har ”bygget opp nok trykk” til å få sirkulasjon. Hver gang du gjør et opphold i kompresjonene, faller sirkulasjonen raskt til 0. Hvert slikt opphold i kompresjonene, så lenge hjertet ikke slår selv, kalles ”hands-off-tid”. Denne tiden må reduseres til et minimum for å opprettholde den marginale blodstrømmen vi kan oppnå med kompresjoner. All unødvendig hands-off-tid minsker pasientens mulighet til å overleve!
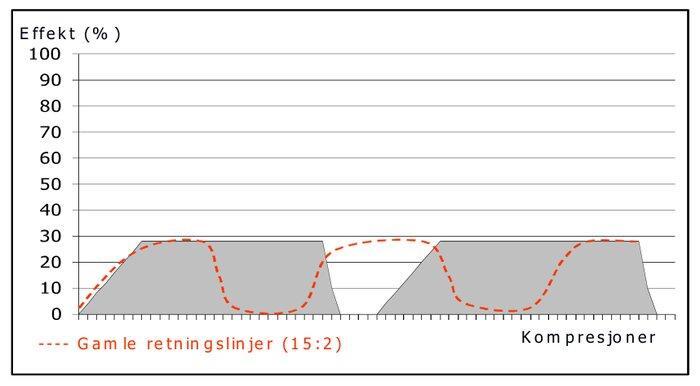
Figur 4. Den grå boksen viser at man etter 6-8 gode kompresjoner oppnår inntil 25-30% av effekten i forhold til om hjertet slo selv. Med en gang man slutter å komprimere, faller gjennomblødningen umiddelbart. Den stiplede streken viser at gamle retningslinjer ga vesentlig lengre hands-off tid.
Det er fem ting du skal tenke på for å gi gode kompresjoner:
- Plassering. Sett deg tett inntil pasienten. Legg den ene håndbaken midt på brystbenet til pasienten, midt mellom brystvortene. Legg den andre hånden oppå og ”flett fingrene”. Hold strake armer og forsøk å komme godt over pasienten.
- Dybde. Kompresjonene skal være dype nok, det ideelle er 1/3 av brysthøyden fra gulvet når pasienten ligger på ryggen. Dette tilsvarer 5-6 cm på en voksen mann. Dersom du knekker ribben, komprimerer du for hardt. Dersom du knekker veldig mange ribben, minsker effekten av brystkompresjonene.
- Frekvens. Du skal komprimere minst 100 ganger i minuttet. Komprimerer du for hurtig, vil det bli vanskelig å gi gode kompresjoner. Det anbefales en frekvens mellom 100 og 120 per minutt. Dette betyr at du skal bruke 15-18 sekunder på 30 kompresjoner. Det vil være lettere for kollegaen din om du teller høyt. Øk gjerne volumet på stemmen når du nærmer deg 30, slik at makkeren gjør seg klar til innblåsninger. Første kompresjon kan du gi når brystet hever seg på den andre innblåsningen, slik at det blir kortest mulig hands-off-tid. I det du sier ”30” og gir siste kompresjon, gir makkeren første innblåsning. Det krever trening å få til slike gode overganger når man gjør HLR. Ikke vent dersom makkeren ikke er klar til innblåsning – da fortsetter du kompresjonene. Etter makkeren har sikret luftveien med tube, skal du gå over til kontinuerlige kompresjoner (uten opphold for innblåsninger). Da er det mest hensiktsmessig å telle til ti, og så starte på en igjen. Det er for å minne makkeren på at han/hun gir en innblåsning innimellom for hver tiende kompresjon.
- Unngå ”leaning”. Husk at du må slippe opp helt mellom hver kompresjon. Dersom du holder og ikke slipper trykket på brystet helt opp, kaller vi det ”leaning”. Det reduserer effekten av kompresjonene. Hjertet får blod i diastolen (når hjertet slapper av) og hjernen får blod i systolen (når hjertet slår), slik er det under kompresjoner også. Kransarteriene i hjertet fylles med blod når du slipper opp mellom hver kompresjon.
- Jevne kompresjoner. Forsøk å bruk like lang tid på kompresjon som dekompresjon. Du skal jobbe som et stempel i en motor. Unngå pauser oppe eller nede. Unngå å ”slå” kompresjonene ned i pasienten, jobb jevnt!
Dersom du ikke er den som gir kompresjonene, skal du bruke disse fem punktene til å gi tilbakemelding til den som komprimerer. På den måten kan du være med å sikre at kompresjonene er gode nok. Det er hensiktsmessig å bytte den som komprimerer for hver 3-minutters-syklus om det er praktisk mulig. Å gjøre gode kompresjoner på et voksent menneske er svært tungt og det går ikke mange syklusene før én person alene ikke klarer å opprettholde korrekt dybde.
Når man har konstatert hjertestans, skal man starte med HLR så snart som mulig. Dersom det er andre som varsler, start BHLR 30:2. Om det er defibrillator til stede, kan du gi kontinuerlig kompresjoner til den er klar til analyse.
2. DEFIBRILLERING
Defibrilleringen slår ut all elektrisk aktivitet, slik at hjertet har en mulighet til å gjenopprette synkroniserte elektriske impulser.
Sjansen for å bli utskrevet fra sykehuset i live faller med 7-10 % for hvert minutt defibrilleringen blir utsatt etter hjertestansen (dersom det ikke gjøres BHLR. Det er derfor avgjørende at du slår på og kobler opp defibrillatoren umiddelbart etter man har konstatert hjertestans. Start kontinuerlige kompresjoner eller HLR 30:2 inntil defibrillatoren er klar, det bedrer prognosen og øker sjansen for egen hjerterytme etter sjokk!
Elektrodene plasseres slik at mest mulig strøm passerer gjennom hjertet. Dersom elektrodene er plassert korrekt, går likevel kun 10% av strømmen gjennom hjertet. Se på klebeelektrodene hvor de skal plasseres, det er ingen stor feil å bytte om plasseringen innbyrdes. Den ene plasseres i oppe i ”vinkelen” som dannes mellom brystbenet og høyre kraveben. Den andre plasseres en håndsbredde under venstre armhule, og skal være like mye over på ryggen som på forsiden av brystet (imidtaksillærlinjen).
Husk redder- og pasientsikkerheten ved defibrillering!
Det utstyret du bruker, må du kjenne i detalj. Det er for sent å lese bruksanvisningen når du ser ventrikkelflimmeren på skjermen.. Lær deg å bruke defibrillatoren, vær trygg på hvilke knapper som skal trykkes på – også om noe ikke går som planlagt.
Sjekk defibrillatoren jevnlig.
Defibrillatorer
Nyere defibrillatorer er bifasiske. Det vil si at de sender strømmen gjennom hjertet først én retning, deretter motsatt vei. Dette har vist seg mer effektivt enn de gamle defibrillatorene, som sender strømmen kun én vei (monofasiske). Dette gjør at man kan redusere energimengden som brukes i bifasiske defibrillatorer, og skaden på hjertet reduseres. Eksakt styrke som velges er avhengig av merket på defibrillatoren. Monofasiske defibrillatorer er mindre effektive.
Manuelle defibrillatorer gir redderen muligheten til selv å velge strømstyrke og om man skal gi støt. De fleste manuelle defibrillatorer kan også brukes i halvautomatisk modus, da defibrillatoren selv avgjør om det skal gis støt. Defibrillatorene som henger rundt på kjøpesentre, flyplasser og idrettsarenaer er enkle, halvautomatiske eller helautomatiske defibrillatorer. De helautomatiske avgjør selv om det skal gis støt, lader opp og gir støtet uten at redderne trenger å trykke på annet enn på-knappen.
Det er kun VF og VT som skal gis sjokk og kalles sjokkbare rytmer. Et vellykket sjokk endrer rytmen, som regel til AS eller PEA/sinusrytme. Dette kalles også å konvertere. AS og PEA skal ikke gis sjokk. Fin VF behandles som AS, da det er liten sannsynlighet for å konvertere en fin VF.
Derfor er mange kjøpesentre, idrettsarenaer og offentlige installasjoner utstyrt med en automatisk eller halvautomatisk defibrillator. Det er ikke lenger et krav om delegering fra lege for å bruke en slik defibrillator, men man bør ha gått et kurs i defibrillerings-HLR først.
Ved sterkt nedkjølte pasienter (tp< 30 grader) og samtidig sjokkbar rytme skal man ikke defibrillere mer enn tre ganger, fordi pasienten kan være for kald til at hjertet kan starte igjen og man skal unngå å skade hjertet. Disse pasientene skal fraktes til sykehus under pågående BHLR og varmes kontrollert opp før man evt. gir opp gjenopplivingsforsøket. Ikke start den aktive oppvarmingen under transporten.
Etter et vellykket sjokk, er det ikke sikkert at du får pulsgivende rytme. Av de hjertene som får pulsgivende rytme etter et sjokk, er det kun ca. 10% som gir puls direkte etter sjokket. De resterende 90% starter i løpet av det første minuttet. Vi venter derfor ikke for å se om hjertet kommer i gang igjen etter et sjokk, vi starter HLR direkte. Etter ett minutt etter et sjokk, tar vi en kort pulssjekk og ser på EKG én skjermbredde for å fange opp de som har fått pulsgivende rytme. Eneste grunn til å stanse HLR da, er om du kjenner puls.
3. LUFTVEISHÅNDTERING
Luftveishåndtering er en vanskelig oppgave. Bruk en teknikk du behersker. Til å begynne med kan det være lurt å bruke Pocketmaske tilkoblet oksygen og gi innblåsninger med denne. Møter du problemer med å holde frie luftveier når du gjør innblåsninger med Pocketmaske, bør du legge inn en svelgtube.
Blås inn rolig, hver innblåsning skal ta ca. ett sekund. Du skal se på brystet at det hever seg for hver innblåsning og senker seg igjen etterpå. Ikke gi en ny innblåsning før luften har fått komme ut av lungene. Når du ser brystet hever seg, har du blåst nok. Da vet du at lungene er så fylte med luft at de utvider brystkassen. Dersom du blåser ytterligere eller veldig kraftig, er faren stor for at en del av luften går ned i magesekken. Denne vil etter hvert fylles med luft. Da øker faren for at luften, og medfølgende mageinnhold, kommer opp i svelget og blir med ned i lungene. Dette kalles aspirasjon.
Ventilering med selvekspanderende bag og maske er en krevende teknikk. Den er vanskelig nok i rolige forhold, og det blir nærmest umulig å gjøre dette godt i en hjertestanssituasjon. Dette låser i så fall vedkommende til å kun fokusere på om brystet hever seg og at masken ikke lekker. Man har mye bedre kontroll med en Pocketmaske.
Har du brukt en larynxtube, larynxmaske eller tilsvarende supraglottisk luftvei frigjøres hender. Da kan du ventilere pasienten ved hjelp av en selvekspanderende bag tilkoblet oksygen med høy flow. Pasienten får da 100 % oksygen. En stor fordel med dette er at man kan gjøre kontinuerlige kompresjoner og ”lure inn” ventilasjoner mellom kompresjonene. Da slipper man hands-off-tid for å gjøre innblåsninger. En vanlig måte å ventilere på er å gi en innblåsning for hver 10. kompresjon.
Når du bruker luftveishjelpemidler reduserer du faren for at mageinnhold finner veien til lungene. Tubene gir deg også mulighet til å suge ut luft og væske fra magesekken ved hjelp av et kateter (slange) og et sug. En tom magesekk gir bedre plass til hjertet slik at hjertet bedre klarer å ta imot venøst blod fra kroppen.
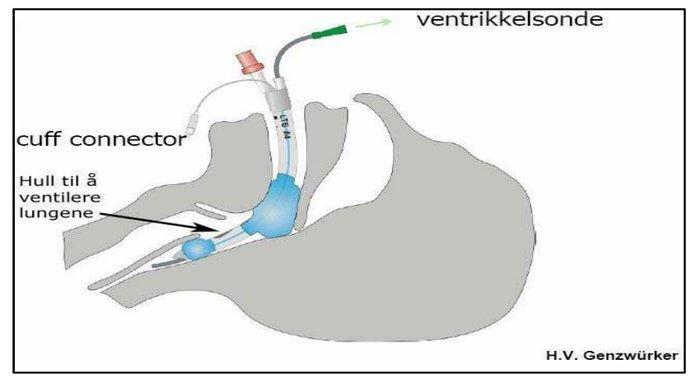
Figur 3. Dersom du er trent med å bruke en supraglottisk device f.eks. larynxtube/laryngsmaske/I-gel, er det en god måte å etablere luftveien på. Helse Bergen har denne som 1. valg for å sikre luftvei i ambulansetjenesten
For å evaluere om tuben er på plass, er det fire punkter du kan hjelpe deg med:
- ”Godfølelsen”. Detter er følelsen av at du er på plass når du setter ned tuben. For larynxtuben, gjelder dette at den ”setter seg” og at den kommer litt opp når du fyller cuffen med luft. For endotrakealtuben gjelder dette at du ser at den passerer stemmebåndene.
- Brystheving. At brystet hever seg ven innblåsning og senker seg etterpå er tegn på at tuben er plassert riktig. Dersom du har brukt endotrachealtube, må du også se om brystet hever selv likt på de to sidene.
- Utslag på CO 2 -detektor. Fargeomslag på Easy-cap eller kapnograf som gir utslag. Disse registrerer Co 2 i utåndingsluften til pasienten. Easy-cap eller kapnograf skal ALLTID brukes dersom man legger ned en luftvei.
- Auskultasjon. Lytting med stetoskop først over magesekken og dertter over begge lungeflater. Det lønner seg å lytte litt høyere enn forventet, siden magesekken kan være oppblåst dersom det er gjort BHLR før du kom til pasienten. Lytt derfor like nedenfor enden av brystbeinspissen og i armhuler/øvre del av bryst på begge sider. Du kan ikke lytte under kompresjoner, og du skal ikke avbryte kompresjoner for å lytte (kompresjoner står høyere på prioriteringslisten enn luftveier..). De eneste mulighetene du har til å lytte er derfor like før og like etter analyse (ikke under analyse, for da må brystet ligge helt stille).
Evaluer stadig om du får luft i pasienten! Dersom du er usikker eller ikke er helt fornøyd, skal du velge en enklere teknikk, ikke en vanskeligere. Dersom du er i tvil – fjern tuben og gå til en enklere teknikk. Husk å fiksere tuben med bendelbånd, tape eller tubefiksering som er laget til tubene.
4. MEDIKAMENTER
Medikamenter er det først lov til å tenke på når du har kontroll på de tre høyest prioriterte tiltakene; kompresjoner, defibrillering og luftveier. Det vil derfor være praktisk umulig å legge inn en venflon før luftveiene er sikret, om dere er kun to reddere til stede.
Ingen medikamenter brukt ved hjertestans har vist økt overlevelse. Dette tilsier at det skal være lav fokus på medikamenter. Vi vet imidlertid fra dyrestudier og fra bruk av medikamentene på levende personer at de kan ha effekt. Kanskje har de ikke vist økt overlevelse fordi bruken av medikamenter tar bort fokuset fra det vi vet redder pasienten: Gode kompresjoner og optimalt timet defibrillering.
En intravenøs tilgang (venflon) må legges så sentralt som mulig, ikke lenger ut på armen enn albuen. Halsvenene kan brukes om de er godt synlige. Heng opp en Ringer-Acetat (RA, intravenøs væske) tidlig, slik at du slipper å trekke opp væske hver gang for å skylle etter når du setter et medikament. Intraossøs tilgang er et alternativ dersom man ikke klarer å skaffe intravenøs tilgang.
Adrenalin er det medikamentet som er prioritert først. 1 mg settes ca 1 minutt ut i hver treminutterssyklus etter intravenøs tilgang er etablert. Dersom man har gitt et sjokk, skal man vente til etter man har gjort pulssjekk (1 min ut i sløyfen) før man gir medikamentet. Det kan være svært uheldig å gi 1 mg Adrenalin på et hjerte som nettopp har blitt sjokket i gang igjen..
Cordarone 300mg kan gis ufortynnet etter 2 sjokk ved fortsatt sjokkbar rytme (VF eller VT). Stanse RA-infusjonen mens du setter medikamentet. Medikamentet kan gjentas i halv dose (150mg) dersom det ikke har effekt. Adrenalin prioriteres før Cordarone. Det hører også med å vurdere alternativ elektrodeplassering og om pasienten er kraftig nedkjølt, dersom sjokkene er mislykkede.
6. Behandlingsalgoritmen
Det er naturlig at redderen med mest erfaring til stede undersøker pasienten og tar seg av luftveiene. Dette er de oppgavene som krever mest erfaring og kunnskap. I Helse Bergen kaller vi denne personen ”hode-mann”. I en ekstrem situasjon, der det kun er to reddere til stede, er det naturlig at den andre redderen tar seg av både kompresjoner og defibrillering - ”defi-mann”. Denne personen får da de to viktigste oppgavene og skal ikke ha andre oppgaver. Det betyr at hode-mannen skal ta seg av alt det øvrige.
Når du kommer fram:
1. Vurder sikkerheten. Egensikkerheten for reddere og pårørende er første prioritet. Unngå at den tragiske situasjonen blir utvidet til å skade eller ta livet av andre.
- Vurder om omgivelsene er trygge for redderene og gir mulighet for sikker og effektiv behandling. Flytt evt. Pasienten.
- Faren for smitte fra pasienten ved bruk av Pocketmaske med enveisventil er nærmest til å se bort fra. Bruk ansiktsduk ved munn-til-munn.
- Bruk engangshansker.
- Vær klar over faren ved defibrillering. Ingen skal berøre pasienten når et sjokk gis. Tørk av huden og barber bort hår. Bruk klebeelektroder som reduserer faren for lysbue mellom elekrodene. Legg vekk oksygenutstyr under defibrillering (NB! Økt fare for antenning av gass i lukket rom).
- Bruk gule bokser for brukte spisser.
2. Ta ledelsen. Vær tydelig og bestemt. Bruk ”closed loop orders”, det vil si at den som får beskjed om å gjøre noe gjentar beskjeden høyt. På den måten vet begge at beskjeden er oppfattet.
3. Konstatér hjertestans.
- Snakk til pasienten, evt. rist forsiktig i han/hun. Rop om hjelp ved ingen respons.
- Legg pasienten over på ryggen.
- Ta et kraftig kjevegrep (eller bøy hodet tilbake dersom du ikke mistenker nakke/ryggskade) for å sjekke bevissthet og gi frie luftveier.
- Lytt og føl etter pust med øret, samtidig som du ser på brystkassen etter pustebevegelse. Husk å fortsatt holde frie luftveier.
- Dersom pasienten er bevisstløs og ikke puster normalt, har du konstatert hjertestans.
- Varsle. Ring 1-1-3 selv eller få noen andre til å gjøre dette. Varsle i tillegg evt. andre ressurser som er nærmere.
- Start med fem innblåsninger hos pasienter der du mistenker hypoksisk hjertestans, fortsett med 30:2.
- Start HLR!
Vær oppmerksom på at pasienter som får hjertestans kan ha ”agonale gisp” en liten stund etter hjertet har stoppet. Dette er ikke regelmessig, effektiv respirasjon og de puster ikke normalt.
1. Konstater hjertestans skaff hjelp og start HLR 30:2
2. Straks når tilgjengelig: Slå på defibrillatoren og fest elektrodene uten at HLR avbrytes.
3. Vurder god HLR i tre min. før første sjokk.
4. Analyser hjerterytmen
- Kjenn alltid etter puls samtidig med analyse start HLR straks (uten analyse
- Hvis sjokkbar rytme (VF/VT): Gi sjokk nr.1 eller pulsføling) og fortsett i tre min. analyser rytmen hvis fortsatt gi sjokk nr.2 start HLR straks og fortsett i tre min. sjokkbar rytme analyser rytmen osv.
- Hvis AS / fin VF: Start HLR straks (uten pulsføling) og fortsett i tre min. analyser rytmen osv.
- Hvis ”organisert” ikke-sjokkbar rytme: hvis ikke puls (PEA) start HLR straks analyser rytmen osv. og fortsett i tre min.
5. Intubér bare hvis du er spesialpersonell
- Etter intubasjon: Kontinuerlig kompresjon + 10 vent./min
- Kople kapnograf eller Easy-Cap til tuben
6. Legg inn venflon og gi medikamenter når det er praktisk mulig.
7. Vurder korrigerbare årsaker (de fire H-ene og de fire T-ene)
8. Gi god post-resusciteringsbehandling etter ROSC (Return of spontaneous circulation = pulsgivende rytme)
9. Fortsett AHLR
- så lenge pas. har sjokkbar rytme
- til pas. viser tegn til liv (beveger seg, hoster, starter å puste normalt eller får følbar puls)
- til du av medisinske grunner er overbevist om at gjenopplivingsforsøket ikke vil lykkes
- til du er overbevist om at det er etisk galt å fortsette
AHLR-algoritmen som plakat; se kapittel 8, vedlegg 2.
7. Etter gjenoppliving
Post resuscitation care. Studier har vist at overlevelsen etter vellykket gjenoppliving er avhengig av optimal behandling etter hjertet har kommet i gang igjen (Return Of Spontaneous Circulation = ROSC).
Hold høy beredskap for ny hjertestans eller andre komplikasjoner. Det kan ofte komme hjerterytmeforstyrrelser når hjertet kommer i gang igjen og vevet på ny får god sirkulasjon, spesielt om du har gitt medisin som fortynner blodet (reperfusjonsarrytmier) La defibrilleringspadsene sitte på pasienten og ha defibrillatoren tilkoblet hele tiden. Overvåk pasienten tett helt til sykehus.
Gjør den diagnostikken du har tilgjengelig.Ta 12-avleder EKG når du kan. Dette kan bl.a. gi informasjon om det er et hjerteinfarkt som er årsaken til hjertestansen. Et evt. hjerteinfarkt behandles i samråd med vakthavende lege. Mål blodsukker og temperatur. Let etter korrigerbare årsaker (de fire H-ene og de fire T-ene).
Gi behandling:
- Ventilér pasienten til han/hun begynner å puste selv. Du skal ventilere 10-12 ganger per minutt. Vær nøye, det er skadelig både å ventilere for mye og for lite. Det beste er å overvåke dette med kapnograf. EtCO2 skal ligge mellom 4,5kPa og 5,5kPa.
- Om pasienten fortsatt er bevisstløs 5 minutter etter hjertestansen og han/hun er mellom 18 og 80 år, vurder nedkjøling! Dette gjøres ved å legge isposer i hals, armhuler og lyske. På sykehus fortsetter denne behandlingen, men TTM studien viser at man ikke vet hva som er best mellom 33 eller 36 grader. Det viktigste er at man ikke varmer opp pas. til normotemp/over 36 grader. Det er dokumentert i store studier at slik hypotermibehandling både gir flere overlevende og bedre resultat mtp hjernefunksjon etter en hjertestans.
- Vurder bruk av medikamenter i samarbeid med vaktlegen. Acetylsalisylsyre, betablokker, Plavix, Klexane, Atropin, Cordarone, trombolyse og andre er aktuelle.
8. Vedlegg og referanser
Vedlegg
- Norsk resuscitasjonsråds oppsummering av AHLR-retningslinjene fra 2015.
- AHLR-algoritme. Denne er copyrightbeskyttet og du må laste den ned selv fra www.nrr.org (Klikk på ”Nedlastbare HLR-plakater til personlig bruk).
Referanser:
- ERC guidelines 2015 og tilhørende artikler. www.erc.edu
- 2. AHLR. Norsk grunnkurs i avansert hjerte-lungeredning. Norsk Resuscitasjonsråd. www.nrr.org
- 3. AHLR – Norske retningslinjer 2015. Norsk Resuscitasjonsråd. www.nrr.org


Alle kommentarer blir moderert før publisering. Din e-post adresse vil ikke være synlig